Deutscher Rheumatologiekongress 2025
Deutscher Rheumatologiekongress 2025
Eosinophile Fasziitis: Vergleich zweier Kohorten
Text
Einleitung: Die eosinophile Fasziitis (EF) ist eine sehr seltene Erkrankung des Bindegewebes. Die Diagnose basiert auf klinischen Merkmalen, Biopsie und/oder typischen MRT-Veränderungen [1]. Initial wird i.d.R. eine Glukokortikoid (GC)-Therapie empfohlen. Bei nicht ausreichendem Ansprechen oder Rezidiv bei GC-Reduktion werden Immunmodulatoren (DMARDs) wie Methotrexat (MTX), Azathioprin (AZA) und Mycophenolat-Mofetil (MMF) genutzt [2]. Eine retrospektive Studie identifizierte kürzlich Eosinophilie und Fibrose als prognostisch ungünstige Marker, wobei eine Erhöhung der GC-Dosis und die Hinzufügung von MTX bei Rezidiven zu klinischen Verbesserungen führten [3]. Insgesamt ist die Erkrankung, wie auch der Therapiealgorithmus wenig evidenzbasiert.
Methoden: Retrospektive deskriptive Analyse aller behandelten Patienten mit EF in den Zentren Bad Nauheim (BN) und Tübingen (TÜ). Merkmale der Patienten, Ergebnisse von Labor-, und apparativen Untersuchungen sowie therapeutische Maßnahmen wurden über den Zeitraum 2000–2024 analysiert und verglichen.
Ergebnisse: Beide Zentren diagnostizierten EF analog der JINNIN-Kriterien1 bzw. stützten sich auf Klinik (z.B. Dermatosklerose bei Ausschluss systemische Sklerose), MRT (z.B. Nachweis einer Fasziitis) und Biopsie (z.B. Nachweis einer eosinophilen Fasziitis).
Patienten in BN wiesen bei Erstdiagnose eine höhere Eosinophilie im Blut sowie häufigere fibrotische Hautveränderungen auf. In TÜ wurde EF in 44% d. F. in Zusammenhang mit einem Malignom diagnostiziert (vgl. Tabelle 1 [Tab. 1]).
Tabelle 1: Charakteristika bei ED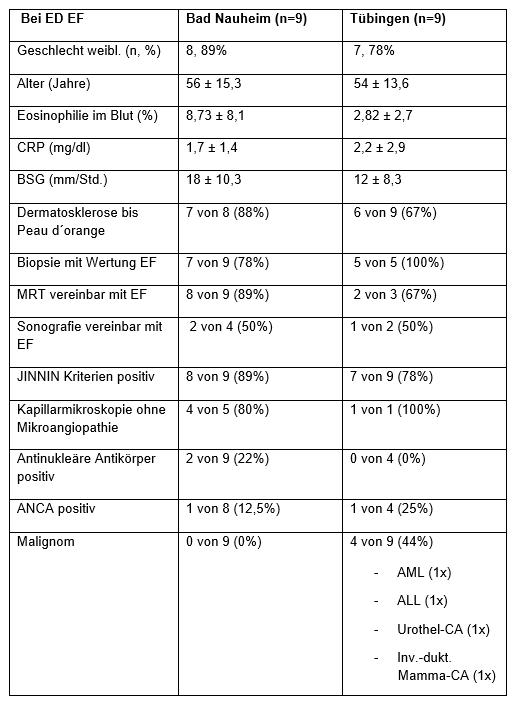
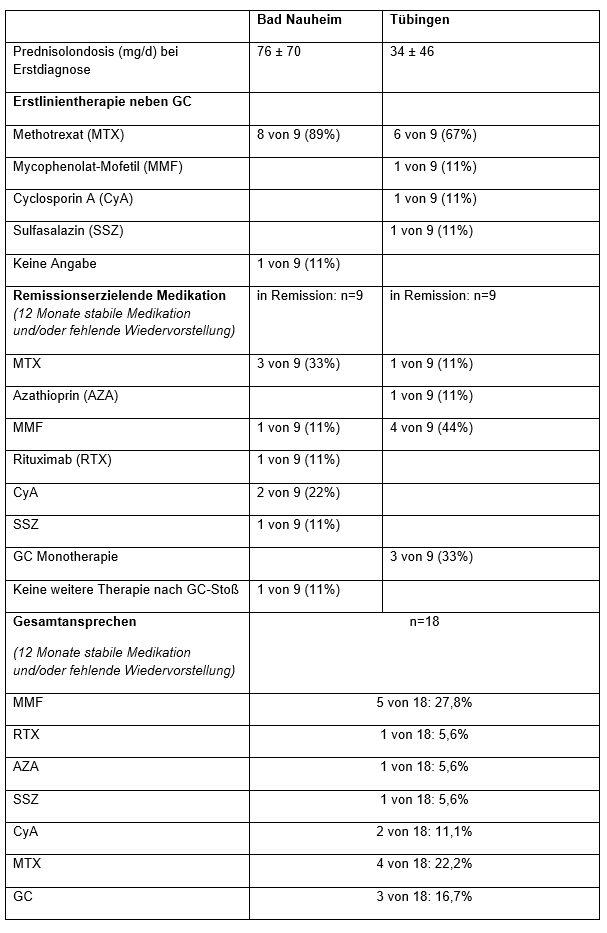
Beide Zentren setzen initial GC ein, TÜ in deutlich geringerer Dosis (BN: 76 ± 70 mg/d vs. TÜ: 33,5 ± 46 mg/d). Die erste GC-sparende Therapie war in beiden Zentren i.d.R. MTX. Die Therapie, mit welcher schlussendlich eine Remission (12 Monate stabile Medikation oder fehlende Wiedervorstellung) erreicht wurde, war in TÜ MMF oder GC. In BN zeigte sich kein klares Bild, MTX wie auch andere DMARDs kamen erfolgreich zur Anwendung. Über alle Patienten konnte mit MMF am häufigsten eine Remission (27,8%) erzielt werden (vgl. Tabelle 2 [Tab. 2]).
Schlussfolgerung: Mittels Klinik, MRT und Biopsie kann die EF oftmals gut diagnostiziert werden. In TÜ manifestierte sich die EF oft im Rahmen von Malignomen, in BN mit hoher Eosinophilie und Fibroselast, welches insgesamt die initiale GC-Dosis zu bestimmen scheint. Bei nicht ausreichendem Ansprechen auf GC scheint MMF im Vergleich zu anderen DMARDs die höchste Remissionsrate über beide Zentren zu erreichen.
Literatur
[1] Jinnin M, Yamamoto T, Asano Y, Ishikawa O, Sato S, Takehara K, Hasegawa M, Fujimoto M, Ihn H. Diagnostic criteria, severity classification and guidelines of eosinophilic fasciitis. J Dermatol. 2018 Aug;45(8):881-90. DOI: 10.1111/1346-8138.14160[2] Mazilu D, Boltașiu Tătaru LA, Mardale DA, Bijă MS, Ismail S, Zanfir V, Negoi F, Balanescu AR. Eosinophilic Fasciitis: Current and Remaining Challenges. Int J Mol Sci. 2023 Jan 19;24(3):1982. DOI: 10.3390/ijms24031982
[3] Chaigne B, Tieu A, Beeker N, Zuelgaray E, Bouaziz JD, Sène D, Dupin N, Mouthon L. Cluster analysis reveals eosinophilia and fibrosis as poor prognostic markers in 128 patients with eosinophilic fasciitis. J Am Acad Dermatol. 2022 Nov;87(5):997-1005. DOI: 10.1016/j.jaad.2022.08.026